La chirurgie de la lombalgie
Quand faut-il penser à la chirurgie ?
La chirurgie de la lombalgie est indiquée en cas d’échec de la prise en charge dite conservatrice, c’est-à-dire les traitements médicamenteux antalgiques adaptés, la prise en charge rééducative, éventuellement les infiltrations.
Par ailleurs, il faut évaluer, avant tout décision chirurgicale, le handicap fonctionnel, le retentissement socio-professionnel et la dépendance médicamenteuse éventuelle afin de fixer les objectifs de cette chirurgie et définir une stratégie rééducative post opératoire.
La prise en charge chirurgicale de la lombalgie est donc complexe car intervenant le plus souvent pour soulager une douleur chronique.
On peut souligner le cas particulier de la lombalgie post chirurgie de hernie discale lombaire. Dans certains cas, l’usure discale a pu entrainer une hernie discale ayant nécessité une chirurgie, qui peut entrainer une lombalgie post opératoire handicapante liée à l’instabilité discale dont le traitement peut être l’arthrodèse.
En quoi consiste l’opération ?
L’opération consiste à bloquer un ou plusieurs niveaux vertébraux, c’est ce qu’on appelle l’arthrodèse lombaire. Pour ce faire, il est nécessaire de poser des implants définitifs sur la colonne vertébrale qui sont des vis reliées par des tiges ainsi que des cages positionnées à la place du disque intervertébral, on peut s’aider d’un substitut osseux pour guider la fusion des vertèbres ou utiliser de l’os autologue.
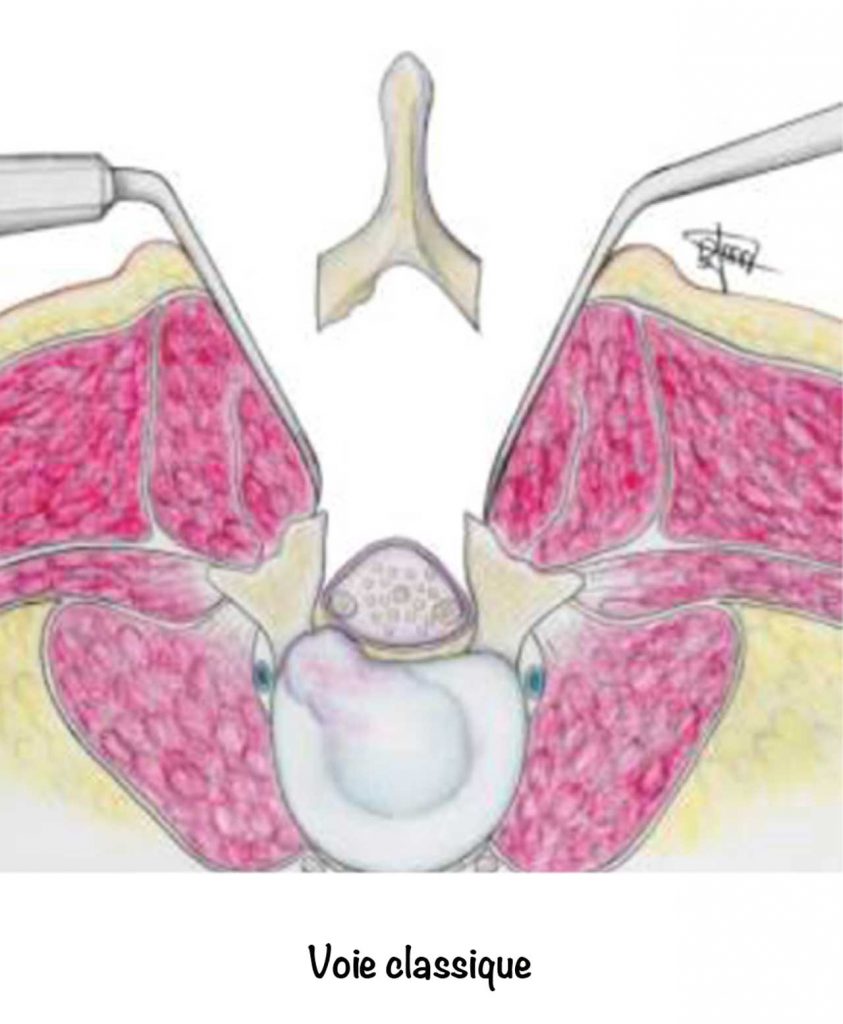
L’arthrodèse lombaire peut être réalisée par plusieurs voie d’abords, soit par voie postérieure (voie la plus classique), soit par voie latérale soit par voie antérieure.
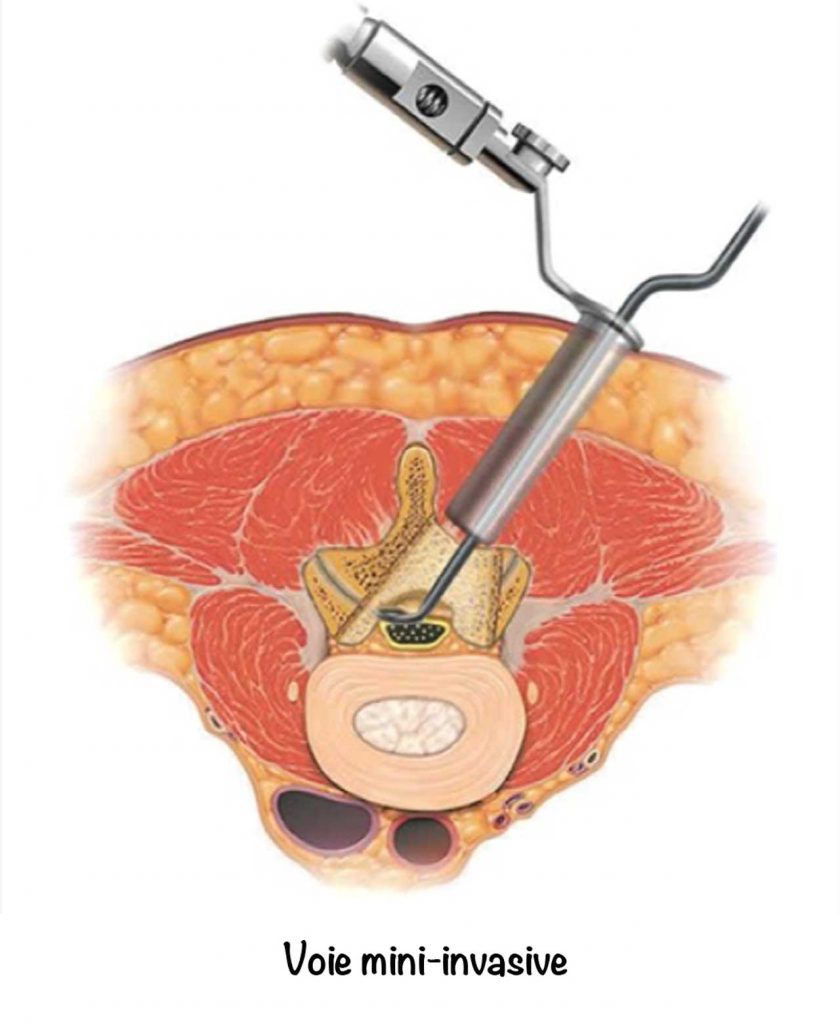
La voie postérieure est réalisée quand cela est possible par voie mini invasive afin de minimiser l’atteinte musculaire et ainsi diminuer les douleurs post opératoires et favoriser la récupération. Lorsqu’une douleur de sciatique et/ou cruralgie est associée, on réalise dans le même temps chirurgical une libération nerveuse.
Conseils à suivre à la sortie
Il vous est conseillé de marcher à volonté ; ceci est déjà de la rééducation et évite de faire une phlébite. Il faut être prudent pour s’asseoir : préférer les sièges à dossier droit, pas de canapé, pas de fauteuil mou ou trop bas, ni de transat. Il n’est pas nécessaire de s’équiper d’un lit médicalisé. Il vous est possible de monter et descendre les escaliers dès les premiers jours post-opératoires.
Il faut éviter dans les premières semaines de soumettre le rachis lombaire à certains efforts : port de charges lourdes, mouvements brusques de rotation ou de flexion.
Une contention de votre colonne (une ceinture de maintien) est éventuellement prescrite par votre chirurgien. Le plus souvent, cette prescription est organisée dès que la décision d’intervention a été prise avec vous (lorsque vous avez rencontré le chirurgien en consultation). La durée est en moyenne de 1 mois et est à repréciser avec votre chirurgien.
Ensuite, cette ceinture est à porter en cas d’exercice physique important (jardinage, bricolage, port d’une charge), d’un long trajet en voiture ou d’une station assise prolongée.
La reprise de la conduite automobile (avec la ceinture) et pour des trajets raisonnables est possible à partir de 3 semaines après l’intervention.
A la sortie, vous aurez une prescription de kinésithérapie ou de rééducation du rachis visant à assouplir et à renforcer les muscles lombaires. Ces soins de kinésithérapie commencent en général 3 ou 4 semaines après l’intervention. Au terme de la kinésithérapie, la reprise d’activité sportive est fortement conseillée, en particulier la marche, le vélo, la natation.
Si vous êtes en surpoids, il vous est conseillé de prendre rendez-vous avec une diététicienne pour vous permettre de perdre du poids à votre rythme et sans danger pour votre santé. Ceci est important pour préserver votre dos à l’avenir.
Si vous êtes en activité professionnelle, un arrêt de travail est prescrit à votre sortie, il tient compte de votre profession.