La chirurgie des fractures
Quand faut-il penser à la chirurgie ?
Une intervention chirurgicale par cimentoplastie n’est souhaitable que dans les circonstances suivantes :
- Échec du traitement médical bien conduit et suffisamment prolongé (4 à 8 semaines) avec persistance d’une douleur invalidante que le patient ne peut plus supporter
- Situations relevant de l’urgence : Compression médullaire ou radiculaire avec déficit sensitif ou moteurs ou troubles sphinctériens avec autre geste chirurgical associé (laminectomie, exérèse de tumeur, ostéosynthèse postérieure)
- Nécessité de reprendre une autonomie rapidement dans le cadre des fractures.
Le but de l’intervention est double : consolidation d’une vertèbre fragilisée et traitement de la douleur d’origine osseuse.
Pour certaines fractures, un geste de cimentoplastie n’est pas suffisant et il peut être nécessaire de réaliser une ostéosynthèse vertébrale, c’est-à-dire mettre en place des vis dans plusieurs vertèbres reliées par des tiges « en pont » de part et d’autre du niveau fracturé afin de l’immobiliser. Cette chirurgie peut être réaliser selon deux techniques, soit une chirurgie ouverte avec une incision étendue sur la ligne médiane soit une chirurgie dite mini-invasive par de petites incisions de part et d’autre de la ligne médiane ce qui permet de diminuer les douleurs post opératoires, de favoriser la reprise rapide d’autonomie.
Le choix de l’intervention à pratiquer ne peut pas être détaillé ici, en effet, la décision est prise au cas par cas en fonction de la gravité de la fracture.
En quoi consiste l’opération ?
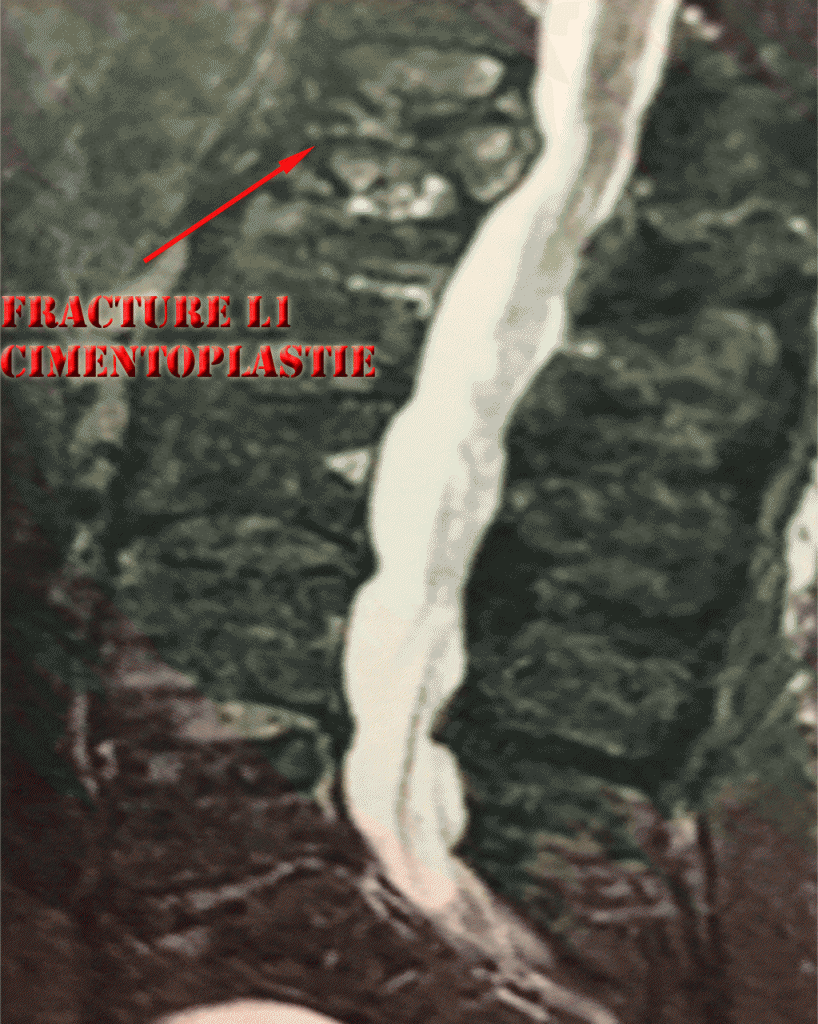
Cette intervention se déroule sous anesthésie générale. La voie d’abord est classiquement postérieure par voie percutanée.
- Repérage de la vertèbre à traiter sous contrôle radioscopique
- Désinfection de la peau.
- Introduction de l’aiguille et remplissage de la vertèbre par le ciment. Une biopsie osseuse peut être réalisée en cas de doute diagnostic.
L’aiguille est mise en place très précisément sous contrôle radiologique et l’injection de ciment est suivie en continu.
Quelques images radiologiques seront prises pendant l’intervention.
Conseils à suivre à la sortie

Il vous est conseillé de marcher à volonté ; ceci est déjà de la rééducation, et évite de faire une phlébite. Il faut être prudent pour s’asseoir : préférer les sièges à dossier droit, pas de canapé, pas de fauteuil mou ou trop bas, ni de transat. Il n’est pas nécessaire de s’équiper d’un lit médicalisé. Il vous est possible de monter et descendre les escaliers dès les premiers jours post-opératoires.
Il faut éviter dans les premières semaines de soumettre le rachis lombaire à certains efforts : port de charges lourdes, mouvements brusques de rotation ou de flexion.
Une contention de votre colonne (une ceinture de maintien) est éventuellement prescrite par votre chirurgien. Le plus souvent, cette prescription est organisée dès que la décision d’intervention a été prise avec vous (lorsque vous avez rencontré le chirurgien en consultation). La durée est en moyenne de 1 mois et est à repréciser avec votre chirurgien.
Ensuite, cette ceinture est à porter en cas d’exercice physique important (jardinage, bricolage, port d’une charge), d’un long trajet en voiture ou d’une station assise prolongée.
La reprise de la conduite automobile (avec la ceinture) et pour des trajets raisonnables, est possible à partir de 2 semaines après l’intervention.
A la sortie, vous aurez une prescription de kinésithérapie ou de rééducation du rachis visant à assouplir et à renforcer les muscles lombaires. Ces soins de kinésithérapie commencent en général 2 semaines après l’intervention. Au terme de la kinésithérapie, la reprise d’activité sportive est fortement conseillée, en particulier la marche, le vélo, la natation.
Si vous êtes en surpoids, il vous est conseillé de prendre rendez-vous avec une diététicienne pour vous permettre de perdre du poids à votre rythme et sans danger pour votre santé. Ceci est important pour préserver votre dos à l’avenir.
Si vous êtes en activité professionnelle, un arrêt de travail est prescrit à votre sortie, il tient compte de votre profession et dure de 4 à 6 semaines après l’intervention.
Votre médecin référent suivra votre convalescence et toute question pourra être posée sans difficulté à votre chirurgien.