La chirurgie de la hernie discale lombaire
Quand faut-il penser à la chirurgie ?
L’indication chirurgicale repose avant tout sur la parfaite compréhension de la cause de votre douleur par le scanner et/ou l’IRM. Les cas où il est habituel de proposer la chirurgie sont :
En urgence :
- La paralysie des muscles contrôlant la continence urinaire et anale. Elle constitue le syndrome de la queue de cheval. Il y a, associés aux paralysies, des troubles de la sensibilité au niveau du vagin ou des testicules et de l’anus. Si ces signes surviennent, une consultation le jour même est impérative. C’est une urgence absolue qui doit être opérée le plus rapidement possible.
- Les sciatiques paralysantes sévères touchant les muscles importants du pied, du genou ou de la hanche. Une paralysie des orteils isolée n’est pas une urgence chirurgicale.
- La sciatique hyperalgique : C’est une douleur insupportable résistante à tous les médicaments y compris à la morphine. C’est l’impossibilité de supporter la douleur plus longtemps qui conduit à la chirurgie.
Au-delà de 6 à 8 semaines :
Après échec du traitement médical, une intervention chirurgicale peut être proposée. Elle n’est jamais obligatoire.
C’est l’importance de votre douleur et la discussion avec votre chirurgien du rapport bénéfice/risque qui vous feront prendre votre décision.
En quoi consiste l’opération ?
Le but de l’opération est de décoincer le nerf à l’intérieur de la colonne en retirant la hernie discale. L’opération est appelée discectomie lombaire ou ablation de la hernie discale lombaire.
Dans 80 à 90% des cas la douleur sciatique ou crurale va disparaître ou diminuer dès le réveil. Le résultat sur le mal de dos est beaucoup moins bon, surtout si vous aviez des douleurs lombaires anciennes. En aucun cas on ne peut donc vous assurer une guérison définitive.
L’intervention est donc proposée si vous avez une hernie discale et une douleur dans la cuisse ou la jambe et en aucun cas si vous avez une douleur isolée du dos.
Les paralysies et les troubles sensitifs peuvent mettre un an avant de récupérer et parfois ne récupèrent jamais.
L’incision cutanée se fait dans le dos et vous serez en position genu-pectorale.
Plusieurs méthodes peuvent être proposées par votre chirurgien selon les caractéristiques de votre hernie. Elles sont réalisées pour la plupart sous anesthésie générale.
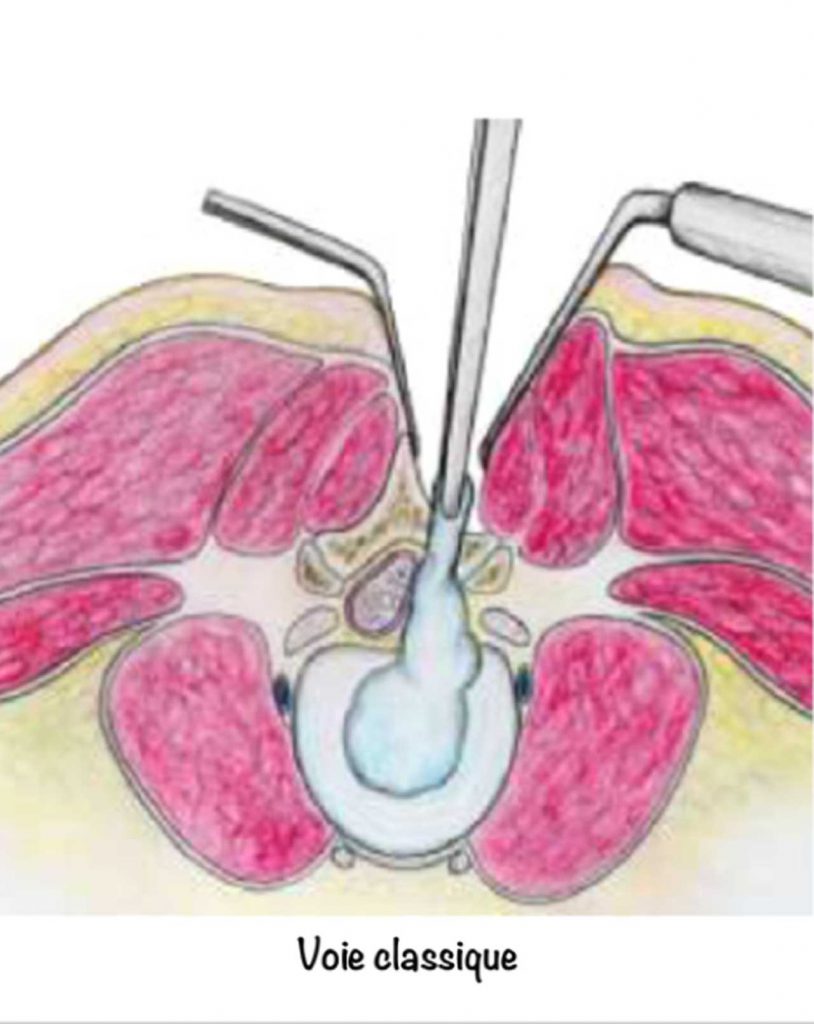
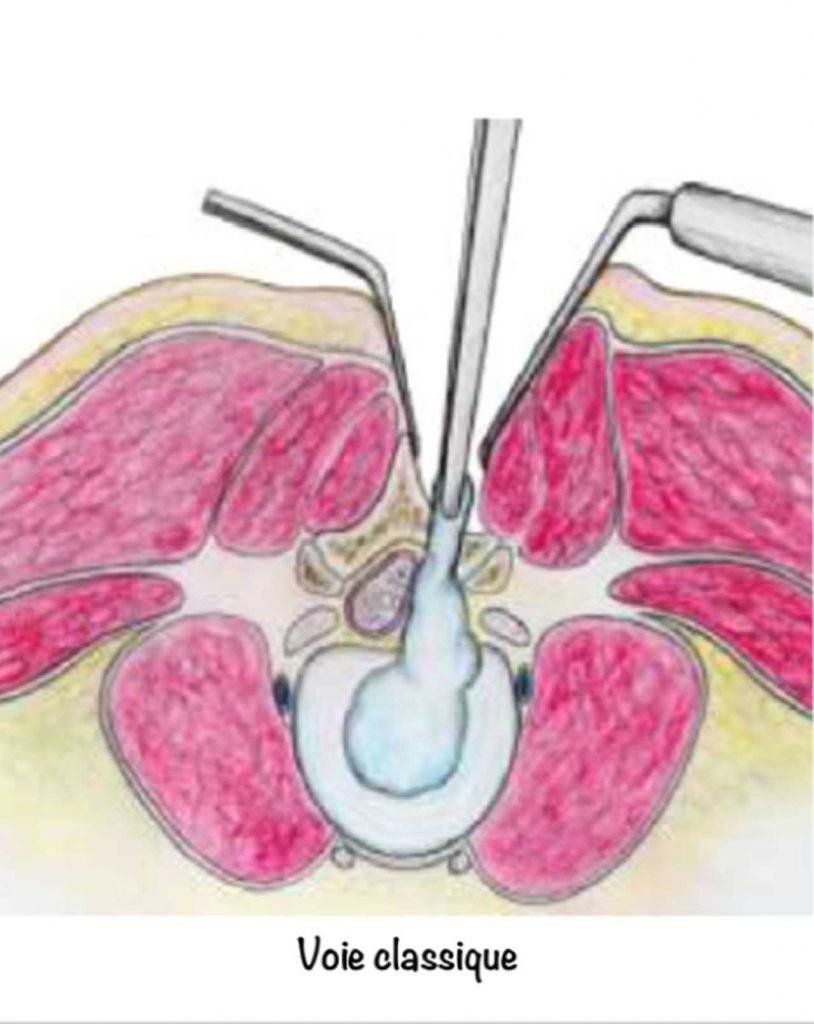
La plus classique consiste, dans les cas simples, à faire une cicatrice d’environ 5 cm, de décoller le muscle de la vertèbre, de retirer la hernie et parfois un petit bout de disque. En aucun cas, on ne peut ni ne doit retirer tout le disque. Un drain est parfois posé. L’hospitalisation dure de deux à quelques jours selon les cas.
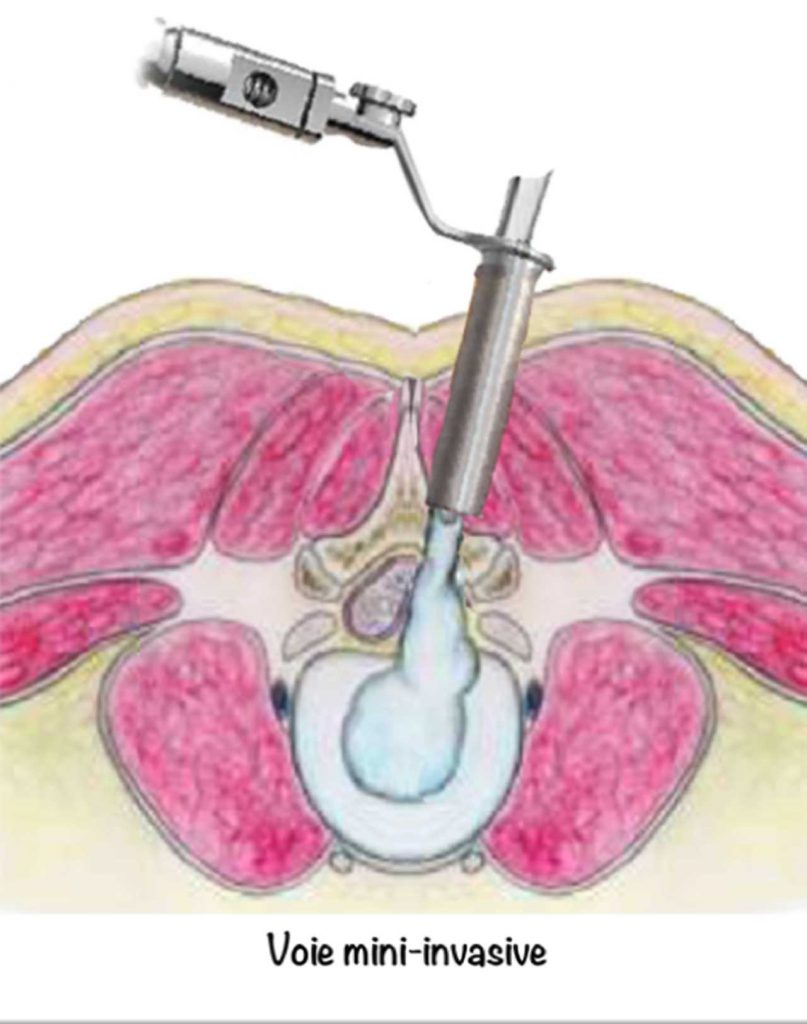
Par des incisions plus petites (1 à 3 cm) en utilisant un microscope, des loupes ou un endoscope, on peut aussi réaliser cette opération en faisant les mêmes gestes. Ce sont les méthodes mini invasives.
Aucune de ces méthodes n’est supérieure à une autre pour la disparition de la douleur dans la cuisse ou la jambe à un mois après l’opération. Par contre les techniques mini invasives diminuent le plus souvent la durée d’hospitalisation et permettent une chirurgie en ambulatoire.
Dans des cas bien particuliers votre chirurgien vous expliquera que l’on peut être amené à poser des vis et faire une greffe osseuse associée, et réaliser ainsi une arthrodèse.
Conseils à suivre à la sortie
Il vous est conseillé de marcher à volonté ; ceci est déjà de la rééducation, et évite de faire une phlébite. Il faut être prudent pour s’asseoir : préférer les sièges à dossier droit, pas de canapé, pas de fauteuil mou ou trop bas, ni de transat. Il n’est pas nécessaire de s’équiper d’un lit médicalisé. Il vous est possible de monter et descendre les escaliers dès les premiers jours post-opératoires.
Il faut éviter dans les premières semaines de soumettre le rachis lombaire à certains efforts : port de charges lourdes, mouvements brusques de rotation ou de flexion.
Une contention de votre colonne (une ceinture de maintien) est éventuellement prescrite par votre chirurgien. Le plus souvent, cette prescription est organisée dès que la décision d’intervention a été prise avec vous (lorsque vous avez rencontré le chirurgien en consultation). La durée est en moyenne de 1 mois et est à repréciser avec votre chirurgien.
Ensuite, cette ceinture est à porter en cas d’exercice physique important (jardinage, bricolage, port d’une charge), d’un long trajet en voiture ou d’une station assise prolongée.
La reprise de la conduite automobile (avec la ceinture) et pour des trajets raisonnables, est possible à partir de 3 semaines après l’intervention.
A la sortie, vous aurez une prescription de kinésithérapie ou de rééducation du rachis visant à assouplir et à renforcer les muscles lombaires. Ces soins de kinésithérapie commencent en général 3 ou 4 semaines après l’intervention. Au terme de la kinésithérapie, la reprise d’activité sportive est fortement conseillée, en particulier la marche, le vélo, la natation.
Si vous êtes en surpoids, il vous est conseillé de prendre rendez-vous avec une diététicienne pour vous permettre de perdre du poids à votre rythme et sans danger pour votre santé. Ceci est important pour préserver votre dos à l’avenir.
Si vous êtes en activité professionnelle, un arrêt de travail est prescrit à votre sortie, il tient compte de votre profession et dure de 4 à 6 semaines après l’intervention.
Votre médecin référent suivra votre convalescence et toute question pourra être posée sans difficulté à votre chirurgien.